Melanoma cutaneo maligno - Melanoma skin cancer
Neoplasia altamente maligna e metastatizzante, è un tumore dei melanociti, cellule derivate dalla cresta neurale che migrano alla periferia a partire dalla sesta settimana di gestazione, lungo i nervi e vasi13. (Vai alla Diagnosi o al Trattamento) Dr. Moccia Ospedale La Spezia Napoli
I melanomi cutanei primitivi di solito originano da cellule neoplastiche proliferanti alla giunzione dermo-epidermica che poi infiltrano l’epidermide e spesso anche il derma. Secondo quanto riportato da studi epidemiologici analitici eseguiti in popolazioni a prevalente fenotipo celtico e recentemente anche nella nostra popolazione, sono da considerare fattori di rischio per il melanoma le seguenti condizioni:
- il fototipo chiaro: albini e soggetti con capelli biondi o rossi ed occhi azzurri, quindi con pelle chiara, che hanno la tendenza alle ustioni solari con la formazione di efelidi dopo fotoesposizione. Il rischio associato a tali condizioni infatti, di per sé moderato, aumenta se il soggetto presenta un elevato numero di nevi melanocitici (più di trenta)
- la familiarità per melanoma (circa nel 10% dei casi)
- la sindrome del nevo displastico familiare (dovuta ad un’attivazione del gene oncosoppressore sito in regione 9 del braccio corto del cromosoma 21) o sindrome del nevo B-K.
- una rara condizione predisponente allo sviluppo del melanoma in giovane età è rappresentata dallo Xeroderma pigmentosum.
Mentre fattori inducenti posso essere a pieno titolo considerati:
- le radiazioni U.V. (esposizioni intense e discontinue dei cosiddetti “weekenders”)
- traumi e microtraumi ripetuti
- sostanze chimiche come i temibili bifenili policlorurati
- probabili fattori endocrini (come gli estrogeni ma non ancora del tutto chiaro è il loro ruolo anche se è stata dimostrata la presenza di recettori per estrogeni su cloni cellulari di melanoma maligno)
- probabile influenza farmacologica (L-Dopa)
- le ustioni solari in età infantile, secondo studi recenti, sono correlate oltre che alla presenza di un elevato numero di nevi melanocitici e di nevi displastici anche ad un aumento significativo del rischio di sviluppare un melanoma (Lew, 1983)
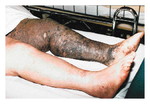
- un elevato rischio di melanoma, anche precoce, è presente nei nevi congeniti giganti, cioè quelli che interessano più del 5% della superficie corporea, mentre non ci sono prove certe dell’incremento del rischio associato ai piccoli nevi congeniti2.
Non di rado, infatti i pazienti riferiscono all’anamnesi episodi di scottature solari, in tenera età soprattutto. Diversamente dalle altre lesioni neoplastiche della cute, per il melanoma maligno (con l’unica eccezione della lentigo maligna) la letteratura scientifica è concorde nell’assegnarle un breve periodo di induzione; infatti durante i mesi estivi si sviluppano i melanomi e si presentano verso la fine dell’estate, ciò spiegherebbe anche l’ampio range di età nelle presentazione di questo tumore. È ragionevole quindi affermare che molteplici fattori si intrecciano nella cancerogenesi del melanoma.
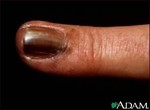
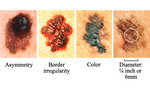
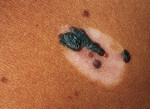
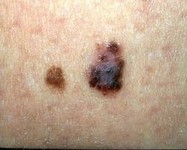
Una delle manifestazioni cliniche più frequenti dell’insorgenza di un melanoma è rappresentata dalla comparsa di mutamenti di una preesistente lesione melanocitica (in circa il 70% dei casi). Codeste modificazioni possono mostrarsi come aumento delle dimensioni, della pigmentazione, comparsa di eritema, irregolarità e asimmetrie del nevo oppure la lesione può divenire sintomatica con prurito, parestesie, irritazione, dolore o piccole emorragie.
Dal punto di vista clinico, si distinguono quattro sottotipi di melanoma:
- melanoma a crescita superficiale
- melanoma nodulare
- melanoma su lentigo maligna
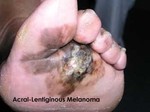
- melanoma acro-lentigginoso.
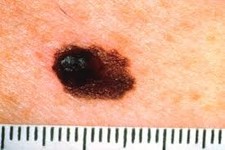
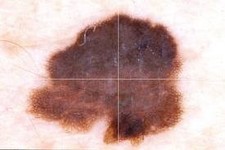
La forma di più frequente riscontro è il melanoma a diffusione superficiale che rende conto del 70% di tutte le diagnosi istologiche di melanoma maligno. Il quadro clinico è caratterizzato da una chiazza irregolarmente pigmentata, di colorito variabile dal bluastro al nero intenso, di solito rilevata sul piano cutaneo, con margini netti, frastagliati o policiclici e superficie ipercheratosica, spesso con evidente alone eritematoso perilesionale. Tipiche sedi d’insorgenza sono il torace e gli arti inferiori rispettivamente per il sesso maschile e femminile5.
All’esame microscopico mostra una evidente modalità di crescita radiale lungo la giunzione dermo-epidermica; la diffusione di singoli melanociti displastici entro e lungo l’epidermide è di gran lunga il più utile segno diagnostico di melanoma maligno. Le cellule neoplastiche, presenti sia in nidi che singolarmente, sono francamente atipiche, spesso di aspetto epitelioide, con una pigmentazione melanica citoplasmatica finemente dispersa ed un indice mitotico variabile; questo quadro caratteristico si completa frequentemente con la descrizione di una banda sottostante il tumore realizzata dall’infiltrato infiammatorio cronico sviluppatosi entro il derma13.
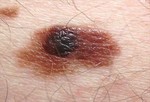
Il melanoma nodulare, che rappresenta il 15% dei casi, clinicamente si può presentare su tutte le aree del corpo come un nodulo rilevato, talora peduncolato, di colorito irregolare prevalentemente rosso-bruno con chiazze nerastre, evidenti soprattutto alla periferia della lesione, caratterizzato da uno sviluppo rapidamente espansivo in senso verticale; di conseguenza precoce è la sintomatologia con comparsa di ulcerazioni e notevole facilità al sanguinamento.
Al microscopio ottico presenta una modalità di crescita prevalentemente verticale verso il derma fin dall’esordio e non mostra diffusione laterale oltre le tre creste epidermiche. Le cellule neoplastiche, epitelioidi o fusate, invadono sia l’epidermide che il derma in filiere, in nidi o singolarmente ed è evidente un quadro di sovvertimento della architettura cutanea.
La lentigo maligna o melanosi di Dubreuilh-Hutchinson è una lesione precancerosa che colpisce quasi esclusivamente soggetti anziani, caratterizzata da un decorso cronico lentamente evolutivo con verosimile viraggio in melanoma maligno. La lesione si localizza prevalentemente in aree cutanee esposte al sole, in primis al volto, ed esordisce come una chiazza chiara di differente tonalità alternata ad aree ipocromiche; la superficie irregolare si presenta squamo-crostosa con piccoli noduli rilevati e verrucosi.
La temibile trasformazione in melanoma maligno avviene in un terzo dei casi e dopo un periodo di latenza anche di molti anni, quadro che si configura come melanoma su melanosi o melanoma su lentigo maligna che raffigura circa il 10% dei casi di melanoma maligno. L’esordio della malattia viene segnalato clinicamente da una modificazione recente della lesione con aumento della nodularità e/o pigmentazione, che dal punto di vista istopatologico corrisponde ad invasione e del derma e dell’epidermide da parte del clone neoplastico.
Il melanoma acrale lentigginoso o delle estremità rappresenta circa il 5% di tutti i melanomi, ed insorge tipicamente a carico dei piedi e delle mani, in sede palmare, plantare o subungueale; molto frequente nella razza negra. Caratteristica è la prolungata fase lentigginosa, con chiazza piana irregolare a superficie ipercheratosica tendente nel tempo ad ulcerarsi.
All’istologia, si evidenzia l’epidermide acantosica, l’allungamento delle papille dermiche sui cui apici sono disposti i melanociti atipici raccolti in nidi e disposti anche a livello giunzionale. Nella fase di crescita verticale, che si realizza più precocemente rispetto a quella del melanoma superficiale, le cellule atipiche acquistano un aspetto fusato o del tutto pleomorfo, circondate da un infiltrato linfocitario periferico.
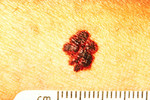
Degna di nota è la variante clinica ipocromica, comune ai diversi tipi di melanoma, rappresentata dalle cosiddette forme amelanotiche in cui le lesioni si presentano prevalentemente ipopigmentate o totalmente acromiche.
Foto ed immagini di Melanoma
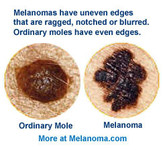
Come riconoscere un nevo (o neo) a rischio ?
La biopsia ecissionale a stretto margine del nevo sospetto è la prima tappa fondamentale
Dopo la visita dermatoscopica eseguita dal Dermatologo, un nevo (o neo) può essere definito sospetto o meno (diagnosi di probabilità) in base alle caratteristiche macroscopiche (visive o cliniche) che quindi fanno propendere o per la biopsia escissionale o per il controllo clinico a distanza di tempo (se definito come benigno).
Se il nevo viene etichettato come "sospetto" dal Dermatologo (visita dermtoscopica) che lo ritiene degno di essere indagato, verrà programmata ed eseguita la biopsia cutanea escissionale a stretto margine in anestesia locale, per ottenere la diagnosi di certezza attraverso l'esecuzione dell'esame istologico del nevo asportato.
Il referto istologico deve contenere tutte le caratteristiche consone ad una diagnosi precisa del tipo di lesione, dell'aggressività e della fase di crescita.
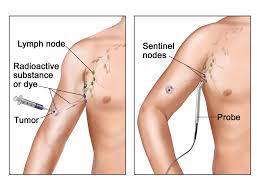
Se si pone diagnosi di Melanoma maligno, sarebbe indicato essere seguiti da un centro di riferimento ed con esperienza nel settore ( Melnaoma Unit ); dove verrà eseguito l'ampliamento dei margini di escissione sulla pregressa cicatrice della biopsia (viene asportata una losanga di cute più grande comprendente la cicatrice pregressa della biopsia cutanea) poi in base al parametro T (> o = T2) si propone di eseguire contestualmente anche la biopsia (radioguidata o colorimetria) del Linfondo Sentinella per completare la diagnosi.
L'esame istologico è fondamentale per la diagnosi ed il trattamento successivo della eventuale malattia; viene espresso con il sistema TNM (Tumor, Node, Metastases).
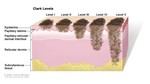
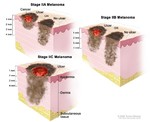
La gravità del melanoma è direttamente proporzionale alla profondità della lesione (Indice di Breslow espresso in mm e il Livello sec. Clark a seconda del tipo di derma infiltrato ), la presenza di elementi di regressione, una elevata conta mitotica e l'ulcerazione sono fattori di aggresività del melanoma. Nella recente classificazione AJCC (American Joint Committee on Cancer 8th Edition) a differenza della precedente AJCC (7th) anche se il referto istologico del melanoma maligno descrive una conta mitotica maggiore o uguale ad 1 (mitosi per campo) non è più raccomandato, dalle linee guida, eseguire la biopsia radioguidata del linfonodo sentinella ma esclusivamente l'ampliamento dei margini di escissione su pregressa cicatrice bioptica. Esami pre-operatori sono necessari in base allo stadio della malattia come Rx / TC torace, ecografia dell'addome e linfonodale, eventuale PET/TC;
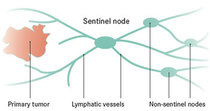
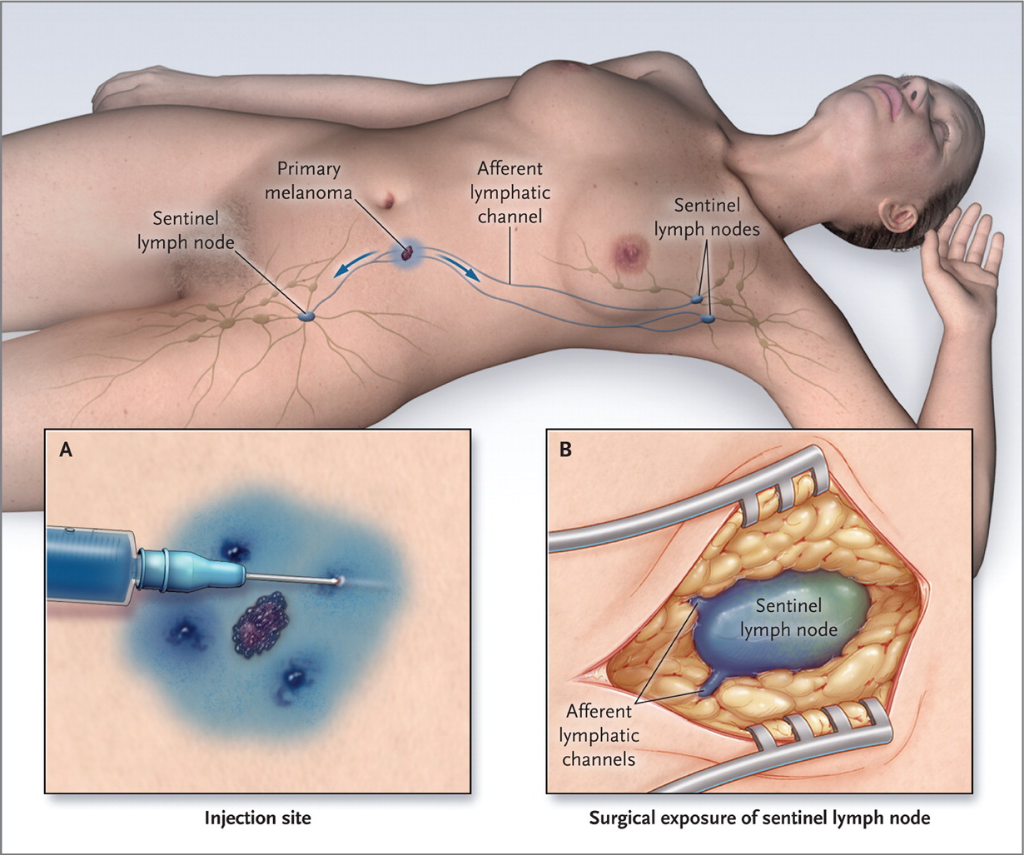
Il Linfonodo sentinella è il primo linfonodo che filtra la linfa che deriva dalla regione cutanea dove è localizzato il melanoma asportato (ove sia stato eseguita la biopsia). Si è ormai dimostrato che se nel Linfonodo Sentinella non ci sono cellule malingne del melanoma, non ci saranno cellule maligne neanche nei successivi linfonodi della catena linfatica regionale; in questo caso non si procede ad ulteriore intevervento chirurgico sui linfonodi, quindi si esegue solo l'ampliamento dei margini di escssione sulla pregressa cicatrice da biopsia (che è servita per fare diagnosi). Se invece il Linfonodo Sentinella è positivo, quindi si trovano cellule metastatiche del melanoma, allora è mandatorio eseguire l'asportazione dei linfondi regionali, perchè è possibile che ci siano anche altri linfonodi interessati da cellule metastatiche del melanoma. In quest'ultimo caso si procederà a linfoadenectomia (asportazione dei linfonodi) latero-cervicale o ascellare o inguinale in base alla sede del linfonodo sentinella metastatico.
Quando fare la biopsia del linfonodo sentinella?
Conta totale dei nei e rischio melanoma
Recentemente un gruppo di ricercatori italiani e britannici, Ottobre 2015, sul British Journal of Dermatology hanno dimostrato che il rischio individuale di sviluppare un melanoma può essere facilmente e semplicemente valutato nella prevenzione primaria, contando il numero dei nevi su di un braccio.
Lo studio ha dimostrato che la conta totale dei nevi sul corpo (TBNC) è significativamente predetta dal numero dei nevi su di un braccio; infatti i dati sono derivati dallo studio di 3500 gemelle di sesso femminile. Il TBNC rimane il più importante fattore di rischio per lo sviluppo di melanoma. L’area corporea più predittiva e facilmente accessibile all’ispezione visiva è risultato il braccio.
Come descritto dal ricercatore Simone Ribero del King’s College di Londra, il numero di nevi sul corpo è strettamente correlato al rischio di sviluppare un melanoma, e se un soggetto possiede più di 100 nevi sull’intera superficie corporea, il rischio aumenta di 5 a 6 volte nella popolazione di pelle chiara.
I ricercatori hanno dimostrato che una conta di nei sul braccio maggiore di 11 è associata con un significativo rischio di avere più di 100 nei sul corpo; quindi il numero di nei presenti su di un braccio è il miglior fattore predittivo sulla conta totale di nei corporei.
Questo semplice e rapido test può essere utilizzato per una primaria stima del rischio di melanoma.
Concludendo si può affermare che chi ha più di 10 nei sul braccio è ad alto rischio, mentre chi ha 2 nei sul braccio è a basso rischio; rafforzando anche i medesimi risultati di uno studio australiano (J Natl Cancer Inst. 1984;72:257-66).
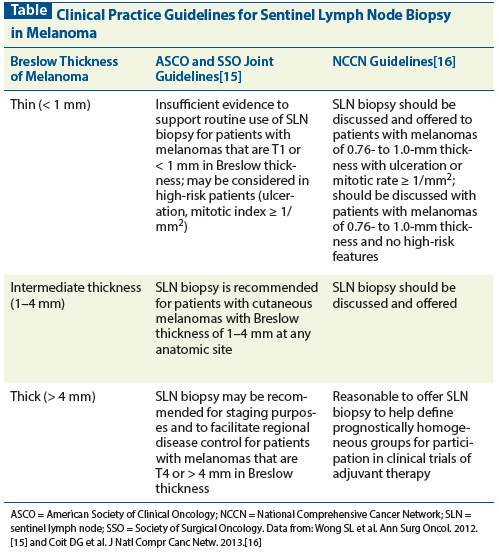
Routine SLN biopsy is not recommended for patients with thin melanomas that are T1a (nonulcerated
lesions , 0.8 mm in Breslow thickness).
SLN biopsy may be considered for thin melanomas that are T1b (0.8 to 1.0 mm Breslow thickness or , 0.8 mm Breslow thickness with ulceration) after a thorough discussion with the patient of the potential benefits and risk of harms associated with the procedure.
SLN biopsy is recommended for patients with intermediatethickness melanomas (T2 or T3; Breslow thickness of . 1.0 to 4.0 mm). SLN biopsy may be recommended for patients with thick melanomas (T4; . 4.0 mm in Breslow thickness), after a discussion of the potential benefits and risks of harm. In the case of a positive SLN biopsy, CLND or careful observation are options for patients with low-risk mic
jco.2017.75.7724.pdf
Documento Adobe Acrobat [623.0 KB]
Melanoma La Spezia
Melanoma Sarzana
Melanoma Sestri Levante
Melanoma Forte dei Marmi
Melanoma Carrara
Melanoma Massa
Melanoma Pisa
Melanoma Lucca
Melanoma Genova
Melanoma Pontremoli
Melanoma Borgotaro
Melanoma Lunigiana
Melanoma Napoli
Melanoma Milano
Melanoma Roma
Melanoma Firenze
Melanoma Salerno
© 2013 microchirurgiaricostruttiva.it by Moccia L.S. MD - Tutti i diritti riservati.